こんにちは、かんです。
今回は、前回の記事(間接覆髄法)の続きで、間接覆髄法より積極的な歯髄保存療法について説明していきます。
歯髄の露出を恐れず
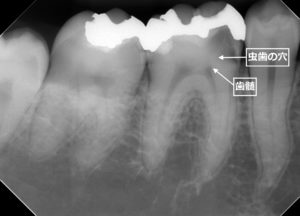
前回の記事では、歯髄に非常に近い深い虫歯(深在性う蝕)に対して、できるだけ歯髄が露出しないように、虫歯を段階的に取るか、少し虫歯を残して封じ込めるかにして、歯髄を守る治療について説明しました。
今日説明する治療法は、歯髄が露出してでも確実に虫歯を取って、虫歯を取ることによって露出してしまった歯髄をできるだけ温存する治療になります。
考え方としては、まず
1)マイクロスコープの拡大視野による感染源の確実な除去
2)封鎖性・生体親和性・抗菌作用・硬組織誘導能といったMTA(Mineral Trioxide Aggregate)の優れた材料学的特性を活用した歯髄の保護
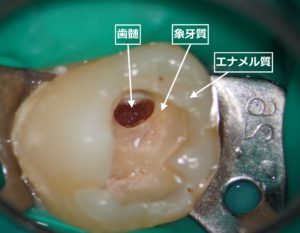
虫歯の除去によって歯髄が露出してしまっても、MTAで歯髄を保護できますので、虫歯を下手に残すより、露髄を恐れずに感染源を確実にとることを重視します。場合によっては、歯髄も一部切断して、より確実に感染源を除去します。
MTAを使う前に虫歯をきれいに!
MTAのおかげで、露出した歯髄も、安心して残すことができるようになりました。高い封鎖性によって細菌の歯髄への漏洩から守ってくれますし、歯髄に接していても生体親和性が高いので安全です。
そして、MTAの硬化時に作られる水酸化カルシウムは、強アルカリ性による抗菌作用はもちろん、歯の組織(象牙質)の形成を誘導する能力があると知られています。
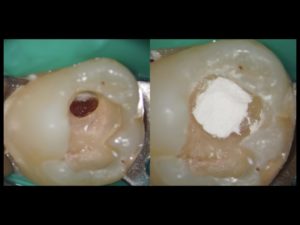
(写真1)露出した歯髄はMTAで保護する!
しかし、MTAを魔法の薬のように思い込み、MTAの性能だけを信じて、歯髄保存療法を行うと必ず失敗に終わってしまいます。
まず歯髄保存療法成功の大前提は、「虫歯の徹底除去」、つまり「感染源の確実な除去」です。
特に、外傷とかではなく、う蝕が原因で歯髄が露出してしまった場合は、感染源の徹底除去はかなりシビアになってきます。
「虫歯の徹底除去」を達成するためには、マイクロスコープの拡大視野が不可欠です。マイクロスコープの拡大視野下で、う蝕検知液による染め出し、歯の硬さなどを目安に、う蝕を取り除いていきます。
また、う蝕除去時の削片などが歯髄に残ってしまうと、歯髄に炎症を起こしてしまいますし、すでに歯髄がダメージを受けて一部壊死してしまっているときもあるので、そのときもマイクロスコープの拡大視野がないといけません。
この作業が歯髄保存療法において最も大切であり、「どこまでが虫歯なのか」「歯髄は元気なのか」と、術者を迷わせるところでもありますので、かなりの熟練度を要するパートです。
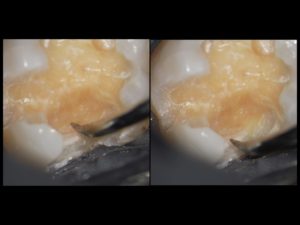
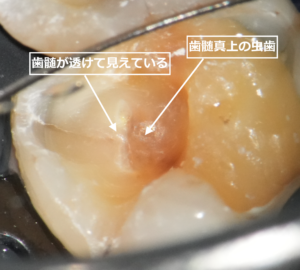
(写真2)マイクロスコープによるう蝕視診、先端の尖った器具で強く当ててみて、歯に圧痕がつかなければ健全歯質と判断しています。
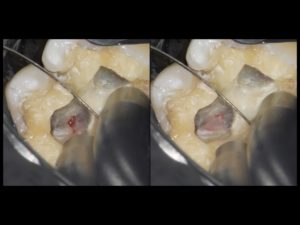
(写真3)マイクロスコープによる歯髄視診、歯髄に血流があっても、エアーをかけたときに歯髄が象牙質から容易に剥がれるような場合は、歯髄壊死と判断しています。
このように、マイクロスコープの拡大視野は、歯髄保存療法において欠かせないものです。
しかし、う蝕除去や歯髄の状態の判断は、国際的に認められたような判定基準がまだ確立していない感じで、かなり曖昧で主観的な判断要素がありますので、そこが治療における難点かと思います。
いずれにしても、いきなり根管治療を行わずに、まずはステップバイステップで、歯髄保存療法を行うことは、価値のある選択肢かと思います。
最近は虫歯の人がほとんどいないと言われていますが、虫歯の罹患状態も二極化しています。「虫歯が無い人は全くないし、ある人はかなり重篤(虫歯が多いし、深い)」といった感じですね。
深い虫歯で悩んでいる方は、ぜひ歯髄保存療法に熱心な先生に出会えることを祈ります。
今日は以上とさせていただきます!
日付: 2020年12月22日 カテゴリ:お知らせ